Патоморфология алкогольной кардиомиопатии
Патологоанатомическая картина заболевания достаточно характерна, хотя и имеет много сходства с другими видами кардиопатий.
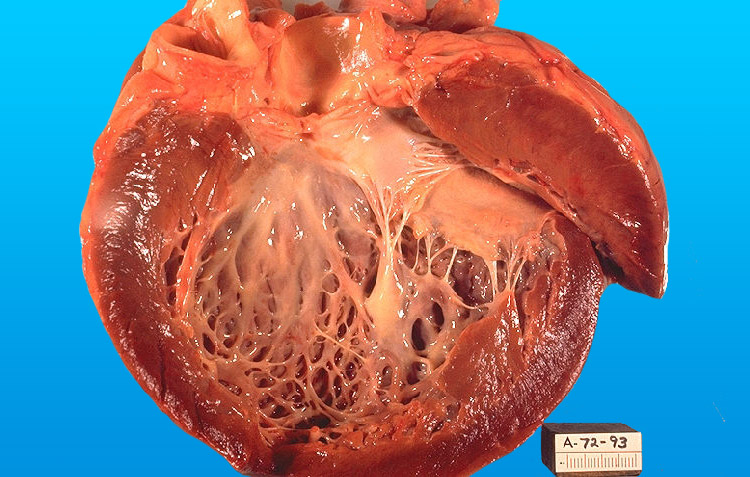
При вскрытии сердце обычно увеличенное, наблюдается гипертрофия стенок, полости расширены, чаще за счет правого желудочка. Масса органа может достигать 600г.
Обычно присутствует жировое перерождение, интерстициальный отек. В камерах можно обнаружить пристеночные тромбы. Миокард дряблый, глинистого цвета, с небольшими рубцами. Коронарные артерии в большинстве случаев без изменений. При микроскопическом исследовании миоциты увеличены, между ними находится много нефункциональной соединительной ткани. Наблюдаются признаки отека и жировой дистрофии.
На фото вы может увидеть фото сердца у больного с алкоголизмом:
Формы заболевания и симптомы
В зависимости от превалирующего клинического проявления, говорят о трёх типах патологического отклонения.
Классическая или истинная разновидность
Наиболее распространена среди пациентов, страдающих алкоголизмом. Характеризуется яркой картиной, восстановление проводится в стационаре.
Примерный перечень признаков:
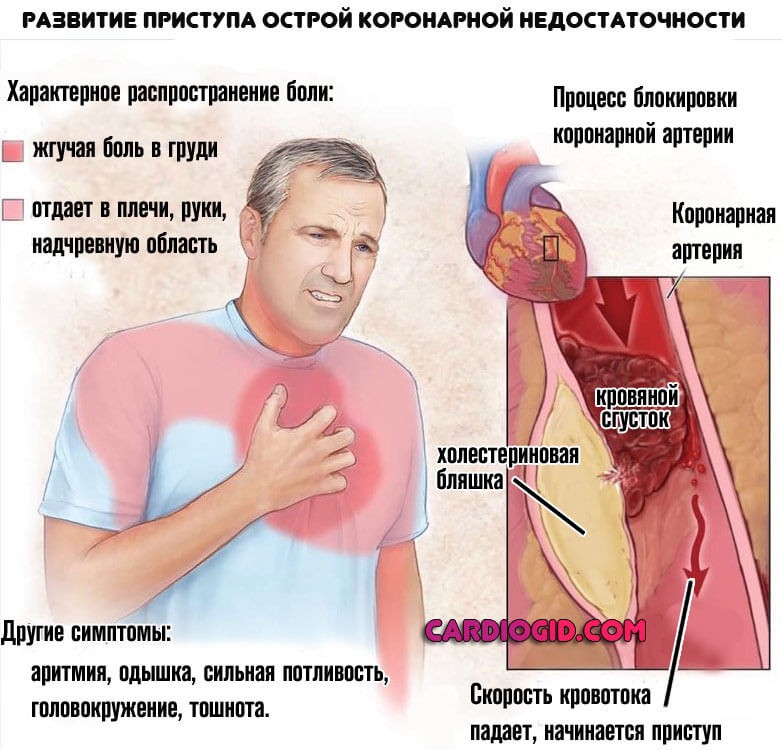
- Сильная приступообразная боль в сердце. Жгучая, тянущая, давящая. Наблюдается регулярно. Длительность каждого эпизода от 2 до 20 минут, сопровождается прочими симптомами. Очередной момент может наступить спустя несколько суток от приема большого количества спиртного. Парадоксальная реакция также типична: если больной не пьет в течение 2-3 дней, состояние усугубляется. Усиление проявления наблюдается ночью.
- Одышка. При незначительной физической активности, а после некоторого времени и в состоянии полного покоя. Возникает нарушение газообмена, что сказывается на всех органах и системах.
- Паническая атака. В момент очередного приступа пациент может ощущать сильный страх за жизнь. Повышается моторное возбуждение, человек мечется, не находя покоя. Это может быть опасно.
- Аритмия. Незначительного характера. Клинически распространенный вариант — синусовая тахикардия. С течением времени, возможно перерождение в другую форму, осложненную (см. ниже).
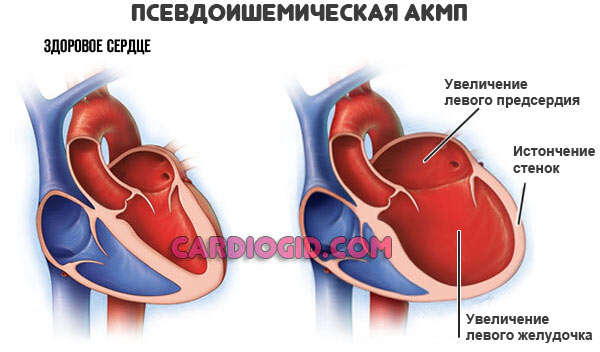
Псевдоишемический тип
Маскируется под классическую ИБС, но имеет большую длительность приступов. Развитие определяется приемом очередной дозы алкоголя. Возможно спонтанное течение, вне связи с потреблением спиртного.
Примерный перечень симптомов:
- Сильные, продолжительные боли в кардиальных структурах. Давление в груди длится от нескольких минут до часов. Дискомфорт усиливается на фоне физической нагрузки. Толерантность к механической активности падает существенно.
- Отеки нижних конечностей. В результате формирования стойкой сердечной недостаточности. Отмечаются в утреннее время суток, вечером возникает рецидив, что отличает процесс от почечного. Также увеличивается лицо, что достаточно типично.
- Аритмия. В форме синусовой тахикардии, как и в прошлый раз.
- Одышка более интенсивная, возникает при полном покое, даже в положении лежа.
- Отмечается дилатация (растяжение) сердца, на поздних стадиях до существенных размеров.
Восстановление проводится консервативным путем, операция смысла не имеет. В крайних случаях показана трансплантация, но это особая мера. До лечения пациент с показаниями к пересадке может и не дожить.
Аритмическая форма
Наиболее грозная и агрессивная с точки зрения скорости развития и вероятности летального исхода.
Несмотря на то, что органические дефекты формируются в относительно поздний период (1-3 года с момента начала отклонения), возникают грозные симптомы:
- Комбинированная аритмия. Возможно сочетание ускорения или замедления частоты сокращений и фибрилляции, групповой экстрасистолии и прочих явлений. Вероятность остановки работы мышечного органа около 60% без лечения, в перспективе одного или нескольких лет.
- Одышка.
- Боли в грудной клетке.
- Тяжесть в ногах, варикозное расширение вен.
- Слабость, сонливость, третичные психические отклонения.
- Снижение работоспособности.
- Головокружение.
- Цефалгия (головная боль) и прочие проявления.
Дополнительные возможные моменты:
- Гиперемия кожи лица. Пациент краснеет, начинает кашлять, икать или трудно дышать.
- Тремор рук. Человек не может выполнять мелкие движения, требующие точной координации. Моторика снижается.
- Желтизна склер глаз. Опасное проявление, указывает на поражение печеночных структур. Нужно искать патологии ЖКТ.
- Изменение массы тела. В обе стороны, зависит от особенностей конкретного больного.
- Покраснение или посинение носа в результате варикозного расширения мелких сосудов. Классическая ситуации, выдающая алкоголика с головой.
АКМП проявляется примерно одинаковыми симптомами со стороны сердечнососудистой, выделительной, дыхательной систем. Клинические признаки неспецифичны, требуется детальное обследование, лучше в стационаре.
Алкогольная кардиомиопатия симптомы и лечение

Алкогольная кардиомиопатия представляет собой частный случай дилятационной кардиомиопатии. Наиболее часто алкогольная кардиомиопатия возникает у мужчин, которые злоупотребляют крепкими алкогольными напитками (водкой, коньяком, виски), вином или пивом более десяти лет.
Как правило, это заболевание появляется у сильной половины человечества в возрасте 30 – 55 лет. У женщин алкогольная кардиомиопатия наблюдается значительно реже. Однако по сравнению с мужчинами, женщинам для развития заболевания требуется меньший срок злоупотребления спиртными напитками.
Алкогольная кардиомиопатия встречается в разных социально-экономических слоях населения, но больше всего это заболевание распространено среди низших слоев.
Болезнь развивается постепенно. У многих больных явно выраженные клинические симптомы появляются после довольно длительного бессимптомного периода, во время которого выявить заболевание возможно только с помощью специальных инструментальных исследований, и в первую очередь эхокардиографии.
Симптомы алкогольной кардиомиопатии
При алкогольной кардиомиопатии у больных наблюдаются постоянные сердечные боли, при физических нагрузках учащенное сердцебиение, одышка, повышенная потливость, общая слабость, быстрая утомляемость. Вначале эти симптомы проявляются на следующий день после выпитого большого количества спиртных напитков, затем в период воздержания существенно уменьшаются, но при продолжительном употреблении алкоголя полностью не исчезают.
В дальнейшем заболевание прогрессирует, одышка и сердцебиение становятся постоянными. У многих больных появляются на ногах отеки, по ночам возникают приступы удушья. Все эти симптомы являются признаками выраженной сердечной недостаточности.
Лечение алкогольной кардиомиопатии
Лечение алкогольной кардиомиопатии проводится одновременно по трем направлениям: полное воздержание от употребления спиртных напитков, профилактика и лечение сердечной недостаточности и корректирование метаболических нарушений, которые были вызваны алкогольной кардиомиопатией.
Если же пациент не откажется от спиртного, то лечение положительного результата не даст, так как отказ от алкоголя является основой терапии любой стадии этого заболевания.
Лечение сердечной недостаточности, вызванной алкогольной кардиомиопатией почти ничем не отличается от лечения аналогичного заболевания другой этиологии.
Пациентам назначают:
- блокаторы альдостерона,
- бета-андреноблокаторы,
- блокаторы рецепторов ангиотензина II или ингибиторы ангиотензинпревращающего фермента, непрямые антикоагулянты или дезагреганты,
- при наличии отеков – диуретики.
Также при алкогольной кардиомиопатии проводится метаболическая терапия с применением таких лекарственных препаратов, как неотон, милдронат, триметазидин и другие. Эти средства улучшают симптомы сердечной недостаточности, увеличивают фракцию выброса левого желудочка и влияют на регресс изменений дистрофического характера в миокарде.
Если консервативная терапия не дает желаемого эффекта, то в таком случае применяется хирургическое вмешательство. Хирургические методы лечения включают в себя бивентрикулярную кардиостимуляцию, внедрение механических устройств, поддерживающих наносную функцию левого желудочка, кардиомиопластику и трансплантацию сердца.
Прогноз
Дальнейшее состояние здоровья пациента зависит от степени выраженности симптомов при первичном выявлении, от того, насколько эффективным окажется лечение, и будет ли он неукоснительно соблюдать все предписания и рекомендации врача. При полном отказе от алкоголя, соблюдении режима работы и жизни, умеренных физических и психологических нагрузках, прогноз, как правило, умеренно благоприятный.
2Патогенез
Сердце в норме и пораженное алкоголем
Вся мышечная стенка сердца состоит в отдельности из клеток под названием кардиомиоциты. На уровне клетки происходят те патологические процессы, которые в итоге приводят к снижению систолической функции сердца. Токсическое влияние ацетальдегида и этанола оказывается на разные структуры клетки. Говоря простым языком, все патологические изменения можно охарактеризовать следующим образом:
Токсические метаболиты алкоголя подавляют активность транспортных белков, ответственных за поступление ионов в клетку для обеспечения процессов возбуждения и сокращения сердца. В итоге клетки теряют калий, перегружаются натрием и кальцием
Сократительные белки теряют свои свойства и не могут участвовать в выполнении важной функции — сокращения миокарда.
Нарушения окисления жирных кислот (перекисное окисление). Свободные жирные кислоты (СЖК) являются источником энергии для кардиомиоцитов
Но в условиях токсического влияния метаболитов алкоголя угнетается их «безопасный» путь окисления, СЖК подвергаются метаболизму с образованием вредных веществ — перекисей и свободных радикалов. Указанные вещества способны повреждать мембраны клеток, приводя к дисфункции миокарда.
«Катехоламиновый стресс». Употребляя алкоголь, человек подвергает свое сердце так называемому стрессу. Надпочечники выбрасывают большое количество катехоламинов, которые повышают потребность сердечной мышцы в кислороде, загоняя сердце в условия кислородного дефицита. В таких условиях нарушается правильное окисление жирных кислот, проведение импульсов и транспорт ионов.
Что у пьющих творится с миокардом?
Когда возникает алкогольная кардиомиопатия, патологическая анатомия примерно такова: под действием соединений этилена миофибриллы и их волокна гибнут. На их месте начинает разрастаться соединительная рубцовая ткань (зарубцовываются поврежденные участки). Как следствие, слой миокарда растет в объеме (гипертрофируется), а размеры сердечных полостей увеличиваются.
Теперь кровоток из вен и артерий меняет свой обычный ритм движения. Медики говорят, начинается ишемия сердца, то есть задержка поступления крови. Измененный миокард не успевает сокращаться так ритмично, как раньше. Появляется хворь, именуемая сердечной недостаточностью. И она, и ишемия могут привести к инфаркту.
Смертельно опасные изменения в миокарде происходят не сразу и не вдруг. Нужно регулярно пить «горькую» не менее 5 лет, чтобы начала проявлять себя алкогольная кардиомиопатия. Фото демонстрирует сердце трезвенника (справа) и любителя пива (слева).
Диагностика
Для подтверждения диагноза «алкогольная кардиомиопатия» больному назначается консультация нарколога и кардиолога. После осмотра больного ему могут быть назначены такие дополнительные методики диагностики:
- ЭКГ;
- эхокардиография;
- Холтеровское ЭКГ;
- нагрузочные пробы (тредмил-тест или велоэргометрия);
- сцинтиграфия миокарда;
- анализ крови и мочи;
- биохимический анализ крови.
Лечение алкогольной кадиомиопатии всегда комплексное. Основными его задачами являются избавление больного от алкогольной зависимости и восстановление нарушенных функций миокарда.
В комплекс терапии могут входить:
- антиоксиданты: витамин Е, Коэнзим Q10;
- препараты, стимулирующие синтез белка в миокарде: Милдронат, Тризипин лонг, Милдразин, Вазомаг;
- препараты, улучшающие энергетический обмен: Неотон, Цитохром-С, Вазонат;
- антигипоксанты: Мексидол, Армадин, Гипоксен, Мексикор;
- антогонисты кальция: Верампил, Дилтиазем;
- бета-адреноблокаторы: Анаприлин, Вазокардин, Конкор;
- сердечные гликозиды: Коргликон, Целанид, Строфантин К;
- гепатопротекторы: Эссенциале, Гепадиф;
- ангиопротекторы: Пармидин, Ангинин;
- препараты калия: Калий-нормин, Аспаркам, Панангин;
- мочегонные средства: Трифас, Тригрим, Диувер;
- метаболические средства: Холина хлорид, Рибоксин.
Больному с алкогольной кардиомиопатией рекомендуется соблюдать калиевую диету, часто бывать на свежем воздухе и обеспечивать себя достаточной и допустимой физической нагрузкой (ЛФК, занятия спортом). Для насыщения миокарда кислородом могут назначаться кислородные коктейли и сеансы гипербарической оксигенации.
При отказе от приема алкогольных напитков и соблюдения всех назначений и рекомендаций врача лечение алкогольной кардиомиопатии способствует восстановлению функций сердца и уменьшению его размеров. Терапия этой патологии в большинстве случаев длительная и выздоровление больного может произойти через месяцы или годы. Дальнейшие прогнозы данной патологии зависят от степени поражения сердечной мышцы.
Издревле люди традиционно при помощи алкоголя снимают стрессы, расслабляются или отмечают какие-либо радостные события в жизни. Действительно, с точки зрения пользы для здоровья, иногда можно пропустить стаканчик-другой алкогольсодержащего напитка. Однако при регулярном употреблении спиртное наносит непоправимый вред человеческому организму.
Токсическое действие этанола, который содержится во всех спиртных напитках, начинается уже через несколько минут после его употребления. Это обусловлено действием ацетальдегида, в который превращается спирт после попадания в организм человека. Данное вещество способно циркулировать в кровеносном русле до 8 часов. За это время альдегид оказывает негативное действие на все внутренние органы. Не исключением являются сердце и сосуды.
Проблема стран постсоветского пространства заключается в менталитете людей. Русский человек не знает чувства меры и очень часто превышает безвредные дозы употребляемого спиртного. В последние пару десятилетий подростки и женщины слишком пристрастились к такому слабоалкогольному напитку, как пиво. Основная опасность в этом случае заключается не только в постоянном поступлении этанола. В процессе пивоварения для повышенного пенообразования в напиток добавляют кобальт, который имеет прямое повреждающее действие на сердечную мышцу.
Алкогольная кардиомиопатия представляет собой поражение сердца, возникающее под токсическим действием спиртных напитков. В основном происходит разрушение кардиомиоцитов (мышечных клеток сердца) и нарушение в них обмена веществ.
Лечение
Основным лечебным фактором является полное исключение алкоголя.
Лечение направлено на улучшение обмена веществ, энергетического обмена и стимуляцию синтеза белка в миокарде.
Больным назначаются:
- Милдронат, стимулирующий синтез белка, устраняющий накопление токсинов в клетках и восстанавливающий равновесие между поступлением и потребностью клеток в кислороде;
- Цитохром С, Неотон и поливитамины, улучшающие энергетический обмен;
- витамин Е, подавляющий перекисное окисление липидов в мембранах клеток;
- Верапамил и другие антагонисты кальция, оказывающие антиаритмическое действие, стабилизирующие клеточные мембраны и улучшающие тканевое дыхание;
- Пармидин или Эссенциале, стабилизирующие лизосомальные мембраны;
- Мексидол или другие антигипоксанты для устранения кислородного голодания;
- соли калия, нормализующие электролитный баланс;
- Анаприлин или другие бета-адреноблокаторы, нейтрализующие влияние избытка катехоламинов;
- диуретики, снимающие отеки;
- сердечные гликозиды, оказывающие антиаритмическое и кардиотоническое действие при сердечной недостаточности.
Хирургическое лечение показано только в экстренных случаях, поскольку возможно развитие осложнений.
Алкогольная кардиомиопатия требует также частого пребывания на свежем воздухе и соблюдения диеты, которая включает значительное количество белков, калия и витаминов.
В чем причина смерти при патологии
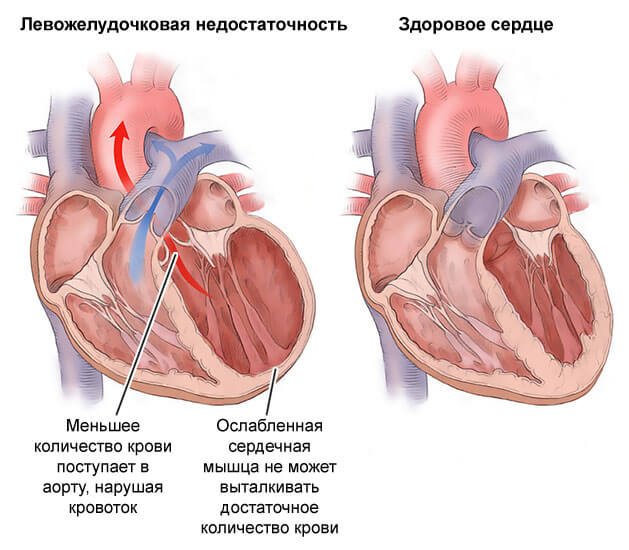
Чрезмерное расширение полостей сердца приводит к тому, что в период диастолического расслабления в желудочки поступает крови больше, чем нужно. Ослабленный миокард не в силах протолкнуть этот объем крови в артериальную и легочную сеть. В полостях остается часть крови, что еще больше растягивает сердечную стенку.
Из-за увеличенных камер сердца возрастает диаметр кольца, к которому крепятся клапаны между предсердиями и желудочками. Их створки не могут полностью перекрыть отверстие в период систолы, поэтому часть крови возвращается обратно.
 Сравнение структуры здорового сердца (слева) и сердца с алкогольной кардиомиопатией (справа)
Сравнение структуры здорового сердца (слева) и сердца с алкогольной кардиомиопатией (справа)
Такие изменения внутрисердечной гемодинамики нарушают движение крови во всем организме. Возникает застой в обоих кругах кровообращения. По мере нарастания этих проявлений сердце полностью утрачивает способность к перекачиванию крови, что оканчивается смертью пациента.
Кроме признаков неэффективного кровообращения к внезапной остановке сокращений может привести тяжелое нарушение ритма в виде мерцания и фибрилляции, а также тромбоз артериальных сосудов с тяжелым инфарктом или инсультом.
Причины
Основной фактор развития патологического процесса очевиден — это злоупотребление спиртными напитками на протяжении длительного времени. При этом в вопросе не все так очевидно.
Сроки развития кардиомиопатии у взрослых пациентов разные. Все зависит от индивидуальных особенностей организма, резистентности к алкоголю (как считают исследователи, она генетически обусловлена, также мужчины лучше переносят интоксикацию, чем представительницы слабого пола).
В среднем, от начала злоупотребления до становления хотя бы минимальных органических отклонений в сердечной мышце проходит 3-15 лет.
Пациенты со стажем не всегда болеют, но рано или поздно результат один. Ускорение развития патологического процесса возможно в рамках течения некоторых заболеваний параллельно.
Среди них в основном кардиальные проблемы:
Врожденные и приобретенные пороки развития сердца. Обнаруживаются случайно, в ходе исследования по поводу другого состояния или планового скрининга. Симптомы, как правило, отсутствуют полностью.
По разным оценкам, кардиомиопатия на фоне текущего органического дефекта развивается за считанные годы. Причем больной может и не дожить до манифестации состояния: вероятна ранняя остановка сердца, инфаркт или прочие летальные явления.
- Прежде перенесенный некроз кардиомиоцитов. Процесс при длительном приеме спиртного ускоряется в разы. Если полностью здоровые люди рискуюn заполучить рецидив, примерно, в 20% случаев, перспектива 2-4 года, у алкоголика эта цифра достигает 40-60% и выше. Кардиомиопатия формируется на 70% быстрее. Достаточно нескольких месяцев или года. Сердце работает на износ. Вероятность излечения даже на фоне комплексной терапии отказа от алкоголя минимальна.
- Воспалительные патологии со стороны кардиальных структур. Миокардит и прочие. Имеют инфекционное происхождение. При этом ведут к частичному или полному разрушению предсердий, блокаде ножек Гиса и возникновению опасных форм аритмии.
На фоне приема алкоголя процесс становления кардиомиопатии занимает 1-2 года. Вероятность спонтанной, резкой остановки сердца около 50%, как повезет.
Лечение хирургическое, в стационаре. Обязательное условие успешного восстановления — полный отказ от спиртного. Нельзя употреблять этанол даже в профилактических целях.
Атеросклероз аорты. Опасное заболевание сердечнососудистого профиля. Суть его заключается в стенозе (сужении) или окклюзии (закупорке) крупнейшего сосуда в организме.
Нередко именно сомнительные рекомендации по терапии приводят людей к бутылке. Но вылечить метаболическую по своей этиологии проблему таким путем невозможно. Напротив, злоупотребление спиртным ведет к еще большему ухудшению обмена ионов.
Холестерин откладывается активнее, если при нормальном положении вещей длительность прогрессирования атеросклероза до опасного периода составляет 5-7 лет, тут сроки уменьшаются до 1-2.
Генеразлизованные нарушения со стороны коронарных артерий влекут кардиомиопатию и ранний инфаркт, который трудно поддается терапии, поскольку множественные отклонения.
Коронарная недостаточность. Частной формой ее считается острый некроз миоцитов.
Сахарный диабет в анамнезе, эндокринные патологии другого рода. Обычно дефицитарного плана, когда гормонов вырабатывается недостаточно (кортизол, Т3, Т4, ТТГ и пр.).
Лечение во всех случаях усложняется приемом спиртного:
- Этанол провоцирует повышенную выработку ангиотензина-II, ренина, альдостерона. Эти вещества сужают просвет сосудов по всему организму.
- Также обнаруживается активизирующее влияние на гипоталамус, ствол головного мозга. Церебральные структуры дают сигнал сердцу и сосудам на повышение тонуса. Работа на износ приводит к необходимости увеличения мышечной массы.
- Так растет количество кардиомиоцитов. Сердце становится неестественно большим. Столь громоздкий орган уже не способен адекватно перекачивать кровь.
Возникают брадикардия, терминальная недостаточность лево- и реже правожелудочковая.
Страдают все системы. Восстановление уже невозможно. Такой исход ждет любителей спиртного в каждом случае. Рано или поздно.
Гипертрофическая кардиомиопатия
Такая разновидность заболевания миокарда с неизвестной этиологией, которое характеризуется увеличением или гипертрофией миокарда левого желудочка, но иногда, но по реже правого желудочка, зачастую с явной ассиметрией, и с явными нарушениями диастолического заполнения левого желудочка при выраженной отсутствии дилатации в его полости и причин, которые вызвали эту самую гипертрофию. Иногда имеет место изолированная гипертрофия апикальной части желудочков или межжелудочковой перегородки. Полость желудочка левого несколько уменьшена, тогда как левое предсердие расширено. Гипертрофичкая кардиомиопатия очень часто встречается в молодом возрасте; возраст таких больных может быть около 30 лет.
Подразделяют несколько стадий данной болезни:
— Первая стадия (давления градиент в выходном тракте левого желудочка не более 25 мм ртутного столба больные не предъявляют жалобы) — Вторая стадия (давления градиент в выходном тракте левого желудочка не более 36 мм ртутного столба, жалобы появляются при физической нагрузке) — Третья стадия (давления градиент в выходном тракте левого желудочка не более 44 мм ртутного столба. Пациентов беспокоят одышка и стенокардия — Четвертая стадия (давления градиент в выходном тракте левого желудочка не более 80 мм ртутного столба, и иногда даже может достигнуть 185 мм ртутного столба. При такой устойчивой высоте градиента возникают выраженные нарушения гемодинамики с сопутствующими клиническими проявлениями)
В обычных случаях клиническую картину представляют: 1) явления гипертрофии (преимущественно левого) миокарда желудочков; 2) явления недостаточной диастолической желудочков функции; 3) явления обструкции левого желудочка выходного тракта (не у всех больных); 4) явления нарушений сердечного ритма.
Характер болей в сердце у пациентов с гипертрофической кардиомиопатией разный. У большинства больных имеются признаки типичных приступов стенокардии. Известны некоторые случаи развития инфаркта миокарда с характерной клиникой и выраженным болевым синдромом, по характеру чрезвычайно весьма продолжительным, который соответствует классическому инфаркту. Также имеет место одышка — самый частый признак и симптом заболевания. Она наблюдается примерно в девяноста процентов случаев и объясняется увеличением последнего диастолического давления в легочных венах, в левом предсердии. Это приводит к нарушенному газообмену в легких.
Обмороки и головокружения зачастую возникают по причине физических и эмоциональных нагрузок, при ходьбе, при быстром переходе из горизонтального положения в вертикальное. Многие больные жалуются на ухудшение кровообращения головного мозга, которое проявляется недолговременными периодами выключения, сознанием выпадения, нарушениями речи. Периоды головокружений и потери сознания также обусловлены аритмиями и поэтому при существовании такой симптоматики электрокардиограмма является обязательной.
Диагноз болезни определяется на тех фактах, которые обнаруживают характерное сочетание признаков заболевания и при недостаточности данных, которые свидетельствуют о сходной по синдромам патологии. Для гипертрофической кардиомиопатии характерны следующие симптомы: 1) шум систолический с локализацией по левому краю грудины с сохраненным II тоном в сочетании; 2) в сочетании с мезосистолическим шумом сохранение I и II тонов на ФКГ; 3) каротидной сфигмограммы изменения; 4) по данным ЭКГ и рентгенологического исследования увеличение левого желудочка; 5) обнаруживаемые при эхокардиографическом исследовании типичные признаки.
Зачастую для лечения гипертрофической кардимиопатии используют бета-адреноблокаторы. Они снижают уязвимость миокарда к катехоламинам, снижают также потребность в кислороде и давления градиент и продлевают время диастолического заполнения и также улучшают заполнение желудочка. Еще могут назначать антогонисты кальция. Если есть нарушения сердечного ритма, то назначают Кордарон с дозировкой 600 или 800 мг в сутки в течение первой недели, потом по 200 и 400 мг в сутки. А при развитии сердечной недостаточности назначают мочегонные препараты салуретики – Урегит и Фуросемид; антогонисты альдостерона – Верошпирон и Альдактон в соответствующих дозировках.
Диагностика
Нередко диагноз алкогольной кардиомиопатии поставить затруднительно, потому что, обращаясь к кардиологу или терапевту, пациенты до последнего стараются скрыть факт злоупотребления алкогольными напитками.
Поэтому необходимо:
- расспросить родственников;
- при упоминании ими алкогольной зависимости пациента – назначить консультацию нарколога.
При физикальном обследовании определяются:
- при общем осмотре – беспокойство либо заторможенное поведение, бледность и цианоз кожи кончиков пальцев, носа, ушей, верхних отделов грудной клетки, одутловатость лица;
- при пальпации (прощупывании) – повышенная потливость, отечность мягких тканей, похолодание рук и ног, набухание и пульсация сосудов шеи;
- при перкуссии (простукивании) – увеличение размеров сердца (из-за гипертрофии или дилатации его камер);
- при аускультации (прослушивании фонендоскопом) – патологические систолические и диастолические шумы, которые свидетельствуют про структурные изменения сердечной мышцы и клапанов сердца.
Инструментальные методы исследования, которые применяются в диагностике алкогольной кардиомиопатии, это:
- электрокардиография (ЭКГ) – графическая фиксация биоэлектрических потенциалов сердца. Является главным методом диагностики при данной патологии. На ЭКГ выявляют нарушения ритма и признаки органического поражении миокарда, которые могут сигнализировать про токсическую природу заболевания;
- суточное мониторирование по Холтеру – графическая фиксация биоэлектрических потенциалов сердца на протяжении 24 часов. Позволяет обнаружить изменения биоэлектрических потенциалов, которые не были выявлены при проведении ЭКГ;
- велоэргометрия – проведение электрокардиографического исследования после физической нагрузки (кручения педалей). Назначается при отсутствии противопоказаний и критических проявлений заболевания;
- эхокардиография – УЗИ сердца. С помощью этого метода исследования изучают состояние коронарных артерий и клапанного аппарата, выявляют гипертрофию и дилатацию миокарда, снижение скорости кровотока, определяют давления в камерах сердца. Метод привлекается для дифференциальной диагностики кардиомиопатии и перикардитов (воспаления сердечной сумки);
- рентгенография органов грудной клетки – при этом определяются признаки увеличения камер сердца, иногда расширение восходящей аорты. Метод привлекается для изучения состояния крупных сосудов и выявления патологических новообразований. Также с его помощью можно заподозрить развитие клапанных пороков сердца.
Лабораторные методы исследования являются дополнительными в диагностике алкогольной кардиомиопатии. Это:
- общий анализ крови – при прогрессировании данного заболевания определяются признаки анемии (уменьшение количества эритроцитов и гемоглобина);
- биохимический анализ крови – уменьшение количества общего белка, изменение соотношения белковых фракций (альбуминов, глобулинов и других);
- анализ газового состава крови – отмечается увеличение количества углекислого газа и снижение уровня кислорода.
Стадии прогрессирования заболевания
Сразу алкогольная кардиомиопатия не сопровождается никакими симптомами. Возможно появление неспецифических признаков: бессонница, усиленное сердцебиение, болевые ощущения в грудной клетке, гипергидроз. Все эти симптомы преследуют на следующие сутки после приема спиртного. Однако впоследствии они нарастают, сопровождают пациента постоянно.
В своем течении заболевание проходит 3 стадии:
- Стадия функциональных расстройств. Это самая продолжительная стадия, которая может длиться около 10 лет. Визуальных изменений (увеличения камер сердца) не наблюдается. Присутствуют такие симптомы как раздражительность, плохой сон, дефицит кислорода, усиленное сердцебиение, одышка, мигрени и боли в грудной клетке. Нервная система и сосуды реагируют возникновением гиперемии лица, гипергидроза, тремора. Симптомы нарастают при систематическом приеме спиртного, однако если отказаться от алкоголя, то могут исчезать. Как видно, симптоматика не является специфической и может указывать на разные патологии, связанные с миокардом и системой сосудов.
- Стадия дилатации и гипертрофии. Состояние значительно ухудшается: начинаются приступы одышки по ночам, наблюдаются отечность ног. Это говорит о возникновении сердечной недостаточности. Пациента беспокоит кашель, который сопровождается возникновением сердечных болей.
На этом этапе отличить человека, злоупотребляющего алкоголем можно даже внешне: сразу изменяется лицо. Наблюдается отечность, цианоз кожных покровов, появляются сосудистые сетки в области носа. Одышка беспокоит и при физической активности, и в покое. Это говорит о том, что в малом круге кровообращения происходит застой крови. Аналогичные патологические процессы в большом круге кровообращения проявляются изменением размера печени.
Что касается работы сердца, то фиксируются изменения нарушения сердцебиения, в том числе – мерцательная аритмия. Нередко развиваются на этом фоне и такие патологии, как: цирроз печени, язва желудка, патологии почек. Сердечная недостаточность в запущенной стадии становится причиной возникновения асцита. Происходят неподдающиеся терапии изменения в головном мозге, что приводит не просто к повышенной раздражительности, но и к приступам агрессии.
- Стадия выраженной дистрофии миокарда и связанного с этим нарушения трофики остальных внутренних органов. Этот этап приводит к патологическим нарушениям в структуре и целостности миокарда. Характерны такие признаки как: общее истощение, отечность конечностей, лица, внутренних органов. Кожные покровы приобретают желтый цвет.
Симптомы с наибольшей выраженностью проявляют себя в течение 8 дней после значительного употребления алкоголя
Необходимо обратить внимание на возникающие в этот период:
- Боли. Боли локализуются в области сердца и не имеют отношения к физической активности. Как правило, возникают по утрам, носят колющий, ноющий, продолжительный характер. Болевые ощущения не очень сильные, но не снимаются нитроглицерином. При повторном употреблении спиртного их интенсивность увеличивается.
- Одышка. Дефицит кислорода ощущается, в том числе и при низких нагрузках. На открытом воздухе состояние пациента улучшается.
- Сбои в работе сердца, замирание, трепетание. Такие симптомы говорят о серьезных поражениях сердечной мышцы.







